Troubles de type Borderline : comprendre et accompagner
Ce texte cherche avant tout à souligner l’importance de se former pour mieux comprendre et accompagner les personnes concernées par un trouble de la personnalité borderline. À travers le cas fictif de Claire, il illustre la richesse et la complexité des situations rencontrées au quotidien, tout en mettant en lumière les défis que ces troubles posent aux équipes soignantes. En s’appuyant sur des échanges avec des professionnels rencontrés en formation, il invite à réfléchir aux moyens d’affiner nos pratiques et de renforcer notre posture soignante. Ces réflexions, nourries par les approches proposées au GRIEPS, rappellent que se former n’est pas seulement une opportunité, mais bien une nécessité pour accompagner ces patients avec justesse et humanité.
Claire, l’éternel retour
Quand Claire revient, l’unité retient son souffle. Elle est de celles qui marquent un service, non pas par leur passage, mais par l’empreinte qu’elles laissent. Ses crises précèdent son arrivée comme une rumeur : un mélange de chaos et d’intensité qui, à chaque fois, bouleverse. Ce lundi matin, elle pousse la porte de l’unité, un sac désordonné jeté sur son épaule, le regard orageux. « Vous pensiez m’avoir oubliée ? » lâche-t-elle, mi-défi, mi-supplication. Personne ne répond. Tout le monde la connaît, et c’est là le problème.
Claire ne s’installe jamais vraiment. Pas plus dans un fauteuil que dans une relation. Elle erre, glisse d’un espace à l’autre, incapable de s’ancrer. À peine vingt minutes après son admission, le bruit d’une assiette brisée résonne dans le couloir. « Vous êtes comme ma mère, tous pareils, vous vous en foutez ! » hurle-t-elle, avant de s’effondrer, secouée de sanglots. Mais l’accalmie est courte. Déjà, elle se redresse, refermée sur elle-même, et crache un dernier mot : « Laissez-moi. Vous ne savez rien. »
Dans la salle de transmission, son nom divise, comme toujours. « C’est toujours pareil avec elle », soupire un infirmier en croisant les bras, las. Face à lui, un collègue plus jeune murmure : « Mais si on ne fait rien, qui le fera ? » La réponse fuse, tranchante : « Elle nous clive, elle nous manipule, vous le savez. Elle divise l’équipe comme elle divise tout ce qui l’entoure. » Et chacun retourne à son poste, bousculé dans ses convictions, las ou révolté, mais toujours sous le poids de cette tension qu’elle impose.
Claire n’a pas de demi-mesure. Elle traverse les espaces et les liens avec une intensité qui brûle tout sur son passage. Chaque regard devient une interrogation : que voyez-vous ? De l’amour, de la haine ? Peu importe, pourvu que ce soit quelque chose. Elle murmure parfois, presque avec douceur : « Je veux juste qu’on m’aide… mais je sais que vous ne le ferez pas. » Et dans ces instants suspendus, l’infirmier ou l’infirmière qui l’écoute sent la gravité de ce vide qu’elle porte. Un vide immense, insatiable, et cette peur viscérale qu’il reste à jamais là.
Un trouble enraciné dans les blessures de l’attachement et du trauma
Pour comprendre Claire, il faut remonter le fil de son histoire. Le trouble borderline prend racine dans des blessures anciennes, souvent liées à l’enfance. L’histoire de nombreuses patientes comme Claire –car ce trouble touche majoritairement des femmes– est marquée par des traumatismes précoces. Jusqu’à 70 % des femmes diagnostiquées avec un trouble borderline ont été victimes de violences sexuelles durant l’enfance (Zanarini et al., 2002). Ces traumatismes ne sont pas seulement des événements isolés : ils s’ancrent dans la psyché, exacerbant la peur de l’abandon et façonnant une hypersensibilité émotionnelle.
À ces violences s’ajoute un environnement invalidant, où les émotions de l’enfant sont ignorées, minimisées, ou punies (Linehan, 1993). Dans ce contexte, l’enfant apprend que ses ressentis sont une source de problème. Ces expériences, combinées à des facteurs biologiques, créent un terrain propice à l’instabilité émotionnelle (Koenigsberg et al., 2009).
Ces blessures profondes nourrissent un paradoxe : une quête effrénée d’amour et de validation par autrui, mais une peur viscérale de l’abandon. Cette dynamique, clivée, pousse Claire à alterner entre idéalisation et rejet dans ses relations. Ce schéma, si présent dans son lien avec l’équipe soignante, illustre la complexité relationnelle au cœur du trouble borderline.
La clinique borderline : une complexité en mouvement
Les 3i
Avec Claire, les manifestations du trouble borderline ne sont jamais théoriques : elles s’incarnent dans chaque geste, chaque mot, chaque émotion. Les « 3 i », qui structurent cette clinique, sont à l’œuvre dans son quotidien (Skodol et al., 2002) :
- L’Instabilité émotionnelle est son fil conducteur : Claire oscille entre des vagues d’euphorie et des crises de désespoir, souvent déclenchées par des détails insignifiants pour autrui, mais vécus comme des affronts majeurs.
- L’Instabilité relationnelle la pousse à idéaliser ou rejeter ses interlocuteurs en fonction de leurs réponses, alimentant des dynamiques conflictuelles au sein de l’équipe.
- L’Impulsivité, enfin, se traduit par des comportements autodestructeurs –automutilations, menaces de suicide, ou prises de risque– qui expriment une douleur qu’elle ne peut formuler autrement.
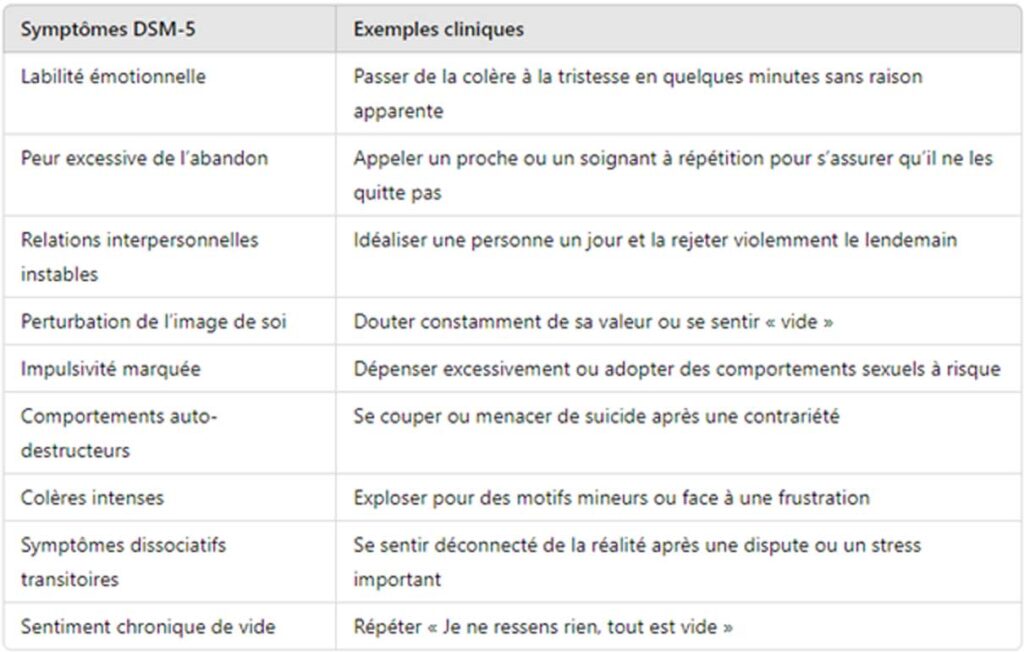
Ces dimensions, bien que distinctes, ne sont jamais isolées : elles se croisent et se renforcent mutuellement, formant un tableau clinique complexe. Cette intrication trouve un écho dans les 9 critères diagnostiques du DSM-5, organisés en clusters symptomatiques qui permettent de structurer l’analyse :
- Les symptômes affectifs, comme la labilité émotionnelle ou la colère intense, traduisent cette instabilité émotionnelle omniprésente.
- Les symptômes interpersonnels, tels que la peur de l’abandon ou les relations instables, reflètent l’instabilité relationnelle qui fragilise les liens.
- Les symptômes comportementaux et cognitifs, enfin, incluent l’impulsivité, les comportements autodestructeurs et le sentiment chronique de vide.
Les 9 critères diagnostiques DSM-5 : une grille essentielle mais à manier avec nuance
Les 9 critères diagnostiques du DSM-5 pour le trouble de la personnalité borderline constituent un repère utile pour structurer l’analyse clinique. Ils offrent un cadre permettant d’identifier des manifestations spécifiques, qu’elles soient affectives, relationnelles, comportementales ou cognitives. Cependant, cette grille diagnostique, bien qu’importante, n’est pas suffisante pour appréhender toute la richesse et la complexité de ce trouble.
Dans son approche catégorielle, le DSM-5 a le mérite de fournir un langage commun aux cliniciens, mais il peut aussi réifier une réalité clinique bien plus fluide et dynamique. En pratique, les symptômes du trouble borderline ne se juxtaposent pas simplement : ils s’entrelacent, s’intensifient mutuellement et s’expriment de manière unique chez chaque patient. De plus, ce trouble s’accompagne souvent de comorbidités –troubles anxieux, dépressifs, ou encore troubles liés aux substances– qui en modifient l’expression et complexifient sa prise en soin.
La question du diagnostic différentiel est également centrale. Des pathologies comme les troubles bipolaires ou schizo-affectifs partagent certains traits cliniques avec le trouble borderline, rendant nécessaire une évaluation approfondie et contextualisée.
Ainsi, la compréhension clinique dépasse la simple application de critères diagnostiques. Elle repose sur une attention fine aux interactions entre les dimensions affectives, relationnelles et comportementales, tout en intégrant les trajectoires singulières de chaque patient. Ces dynamiques, souvent complexes et mouvantes, nécessitent une approche à la fois rigoureuse et sensible, où les outils diagnostiques ne sont qu’un point de départ pour un soin ajusté et humain.
Tableau 1. Critères diagnostiques du trouble de la personnalité borderline selon le DSM-5, illustrés par des exemples cliniques. Inspiré de l’American Psychiatric Association (2013). Diagnostic and Statistical Manual of Mental Disorders (5e éd.). Arlington, VA : American Psychiatric Publishing.
Accompagner Claire : soigner ensemble et autrement
Prendre soin de Claire ne se limite pas à apaiser ses crises ou à répondre à ses comportements impulsifs. Cela demande une approche globale, où chaque geste, chaque mot posé devient une pierre pour construire un espace sécurisant. Claire ne cherche pas seulement à être entendue ; elle aspire, souvent maladroitement, à une relation qui puisse contenir son chaos intérieur tout en lui offrant des outils pour se reconstruire.
Reconstruire l’histoire : un socle pour le projet de soin
Accompagner des patients comme Claire ne peut se limiter à gérer des comportements ou à répondre à des urgences. Cela commence par un travail fondamental : reconstruire leur histoire. Trop souvent, ces patients sont réduits à leur trouble ou à des étiquettes, enfermés dans une lecture partielle et parfois biaisée. Revenir à l’histoire, c’est redonner un sens à des comportements souvent jugés incompréhensibles et ouvrir la voie à une prise en soin plus ajustée.
Pour Claire, cette démarche consiste à retracer son parcours : ses blessures d’enfance, ces moments où elle s’est sentie abandonnée, mais aussi les ressources qu’elle mobilise parfois, comme son humour ou son attachement profond à ses proches malgré ses relations chaotiques. Ces éléments permettent de dépasser la simple grille diagnostique pour mieux cerner ses besoins spécifiques, ses fragilités, mais aussi ses forces.
C’est à partir de cette histoire que se construit un projet de soin individualisé, véritable fil rouge de l’accompagnement. Pour Claire, cela pourrait inclure des objectifs spécifiques comme apprendre à identifier et verbaliser ses émotions avant qu’elles ne débordent, ou encore travailler à retisser des liens plus stables avec sa famille. Mais un projet de soin ne se limite pas à « corriger » des difficultés : il valorise aussi les ressources du patient. Pour Claire, il s’agit peut-être de soutenir son envie, souvent exprimée mais jamais explorée, de reprendre des études ou de développer une passion artistique qu’elle n’ose pas aborder.
Ce travail, loin d’être linéaire, nécessite une écoute attentive et une réelle collaboration avec le patient, mais aussi au sein de l’équipe soignante. Reconstruire une histoire et bâtir un projet partagé, c’est sortir des stéréotypes, éviter les jugements réducteurs, et donner au soin une dimension véritablement humaine et personnalisée.
Donner des clés pour comprendre : entre savoir et reconnexion
« Pourquoi est-ce que je réagis comme ça ? » demande un jour Claire, après une crise particulièrement marquante. Cette question, empreinte de sincérité et de désarroi, ouvre une porte essentielle. Si le diagnostic peut parfois offrir un cadre explicatif et un soulagement, il n’est pas toujours vécu comme une évidence ni comme une réponse suffisante. Certains patients l’accueillent comme une clé pour mieux comprendre leur fonctionnement, tandis que d’autres y voient une étiquette réductrice qui ne reflète pas leur singularité.
La psychoéducation, elle, joue un rôle central dans ce cheminement. En prenant le temps d’expliquer à Claire les mécanismes qui sous-tendent ses émotions et ses comportements –pourquoi elle se sent submergée, pourquoi elle perçoit chaque silence comme un rejet–, on lui donne les moyens de mettre des mots sur ce qui lui échappe encore. Mais ce travail va au-delà d’une simple transmission d’informations : il s’agit de coconstruire une compréhension, de donner du sens à une souffrance jusque-là confuse, pour qu’elle devienne plus appréhendable. Cette démarche demande patience, adaptation, et une écoute attentive, respectueuse du rythme et des besoins propres à chaque patient.
Mais comprendre ne suffit pas toujours. Claire a besoin d’un espace où elle peut explorer ses émotions et ses réactions sans craindre le rejet. La psychothérapie de soutien lui offre ce cadre. Ici, ses tempêtes intérieures trouvent un écho, et ses peurs d’abandon peuvent être pensées, plutôt que subies. Cette relation thérapeutique, stabilisante et sécurisante, devient une base sur laquelle construire un mieux-être progressif.
Un soutien pharmacologique : aider sans promettre de tout résoudre
Dans les moments où les émotions de Claire semblent hors de contrôle, les médicaments peuvent apparaître comme une solution. Et pourtant, ils ne sont qu’une part du puzzle. Aucun traitement pharmacologique ne « soigne » le trouble borderline, mais certains peuvent jouer un rôle précieux. Des stabilisateurs de l’humeur peuvent l’aider à réduire ses fluctuations émotionnelles les plus intenses. Des anxiolytiques ou des hypnotiques, utilisés avec prudence, peuvent atténuer des moments de crise ou favoriser le repos (Stoffers-Winterling et al., 2020). Mais ces alliés symptomatiques, bien qu’importants, ne remplacent jamais le travail relationnel et psychothérapeutique, qui reste le cœur du soin. Leur usage rappelle une vérité essentielle : les médicaments peuvent apaiser une tempête, mais c’est dans la relation que l’on construit un rivage.
La Thérapie Comportementale et Dialectique (TCD): une approche essentielle
Face à la complexité des troubles borderline, la Thérapie Comportementale et Dialectique (TCD) constitue une ressource précieuse. Pour Claire, dont les vagues émotionnelles et les relations instables rythment le quotidien, la TCD offre un cadre structuré et des outils concrets pour mieux vivre avec elle-même et avec les autres. Cette méthode, reconnue et validée dans le traitement des troubles borderline (McMain et al., 2018), enseigne à réguler ses émotions, à supporter la détresse sans céder à des comportements destructeurs, et à renforcer des relations plus saines. Plus qu’une technique, la TCD est une invitation à reconstruire, à son rythme, des bases solides pour appréhender un quotidien plus apaisé.
Des thérapies complémentaires ou alternatives
Si la TCD est aujourd’hui une approche centrale dans le soin des troubles borderline, elle ne constitue pas l’unique voie thérapeutique. D’autres approches spécifiques, complémentaires ou alternatives, se développent également et offrent des outils précieux pour répondre à la complexité de ces troubles. Parmi elles, la Thérapie Basée sur la Mentalisation (TBM), conceptualisée par Fonagy et Luyten (2009), se distingue par son cadre structuré qui mêle une prise en soin individuelle et groupale. En encourageant les patients à mieux comprendre leurs états mentaux et ceux des autres, la TBM vise à renforcer les capacités d’empathie et de régulation relationnelle. Elle propose une approche fine, souvent adaptée à des profils où la compréhension des dynamiques émotionnelles et interpersonnelles est particulièrement fragile (Debbané et al., 2016).
Une autre voie, plus pragmatique, est celle du Good Psychiatric Management (GPM), développée par Gunderson et Links (2014). Le GPM, davantage qu’une méthode stricte, s’apparente à une philosophie du soin. Il offre une approche accessible et adaptable, souvent utilisée en première intention, où l’objectif est de stabiliser les patients et d’accompagner leur trajectoire de manière cohérente et bienveillante.
Ces approches, comme la TCD, partagent une ambition commune : celle d’apporter des outils concrets et structurants tout en répondant à la singularité de chaque patient. Elles enrichissent le champ des soins possibles, offrant aux équipes soignantes des alternatives adaptées à la diversité des besoins et des contextes cliniques. Pour Claire, comme pour tant d’autres, cette pluralité thérapeutique ouvre des perspectives prometteuses, où le soin devient une aventure partagée, ajustée à chaque pas.
Un cadre clair, un filet de sécurité
Claire teste. Elle pousse, bouscule, défie les limites posées par l’équipe, cherchant inconsciemment un cadre qui pourrait la contenir. Pour elle, les limites ne sont pas des barrières : ce sont des ancrages. Offrir à Claire un cadre clair et structurant, tout en restant bienveillant, est indispensable. Ces limites ne doivent pas être rigides, mais elles doivent être constantes, compréhensibles et appliquées de manière cohérente. C’est dans cette stabilité qu’elle peut, petit à petit, apprendre à réguler ses comportements.
Un travail collectif : construire une cohérence malgré les tensions
Mais poser un cadre ne peut être l’affaire d’une seule personne. Avec Claire, comme avec d’autres patientes souffrant d’un borderline, le risque est toujours le même : le clivage. Elle divise sans intention consciente, suscite des réactions opposées, et met parfois en lumière les failles d’un collectif. Dans cette réalité, le travail d’équipe devient une pierre angulaire.
Les transmissions régulières, où chaque membre de l’équipe partage ses observations et ses ressentis, permettent de maintenir une cohérence dans les réponses. Ces échanges ne servent pas seulement à organiser les interventions : ils évitent aussi de tomber dans le piège des réactions contradictoires, qui renforceraient les mécanismes de Claire. Et parce que le soin est éprouvant, ces moments deviennent aussi des espaces où les soignants peuvent se soutenir mutuellement.
« Claire est difficile », admet une infirmière après une journée éprouvante. Mais ce n’est pas tout ce qu’elle est. Ces temps d’équipe permettent de rappeler que derrière la patiente exigeante se trouve une femme en souffrance, cherchant désespérément un équilibre qu’elle ne peut atteindre seule.
Accompagner le risque suicidaire et les conduites autodestructrices
Chez Claire, le risque suicidaire, les automutilations et les conduites à risque ne sont jamais anodins. Ces comportements ne sont pas de simples « appels à l’aide », mais l’expression brute d’une douleur qui dépasse le langage. Ses coupures, souvent réalisées après une dispute ou un rejet perçu, sont pour elle une manière de reprendre pied, d’échapper temporairement à ce vide écrasant qu’elle porte en elle. Ses prises de risque, comme traverser la route sans regarder ou consommer des substances à outrance, traduisent une quête désespérée de contrôle sur une détresse intérieure qui la submerge.
Un jour, après une crise particulièrement marquante, Claire murmure : « Vous pensez que je fais ça pour vous embêter ? Non, je veux juste que ça s’arrête. » Cette phrase, à elle seule, résume la tragédie de ces comportements. Avec un taux de suicide estimé à 10 % chez les patients borderline (Black et al., 2004), ces gestes imposent à l’équipe une vigilance constante. Mais au-delà du danger immédiat, ils exigent une posture soignante ancrée dans l’écoute et la validation des émotions.
Accompagner Claire, c’est accepter de voir dans ces gestes extrêmes non pas un défi ou un affront, mais un cri. Et c’est, dans ce cri, chercher l’occasion de l’aider à reconstruire, pas à pas, un apaisement possible.
Le rétablissement : un chemin complexe mais possible
Pour Claire, comme pour tant d’autres, le rétablissement ne ressemble pas à une ligne droite, mais plutôt à un sentier escarpé, jalonné de rechutes, d’efforts, et parfois de moments de découragement. Pourtant, au cœur de cette complexité, une chose demeure : le rétablissement est possible. Il ne s’agit pas de « guérir » au sens strict, mais de trouver un équilibre, de mieux comprendre ses émotions, de renouer des liens plus adaptés, et de reconstruire une trajectoire de vie qui ait du sens.
Les soignants jouent un rôle central dans ce processus. Leur constance, leur bienveillance et leur capacité à poser un cadre sécurisant offrent aux patients un point d’ancrage. Mais ils ou elles ne sont pas les seuls acteurs de ce rétablissement. Les proches, souvent eux-mêmes épuisés ou démunis face à la souffrance de leur être cher, occupent une place précieuse. Leur soutien, lorsqu’il est bien guidé et accompagné, peut devenir une ressource puissante pour traverser les tempêtes émotionnelles. Accompagner le rétablissement, c’est aussi reconnaître les limites du soin. Tout ne peut pas être résolu, et chaque progrès, même minime, doit être valorisé. Pour Claire, cela peut passer par une journée où elle parvient à exprimer une colère sans éclat, ou par un moment où elle choisit de demander de l’aide au lieu de se blesser. Ces victoires discrètes, parfois invisibles, sont les pierres qui pavent son chemin.
Le rétablissement est une dynamique collective. Il s’écrit avec les soignants, les proches, mais aussi avec Claire elle-même, qui reste l’actrice principale de ce parcours. Ce n’est pas un parcours sans embûches, mais avec les bons soutiens, une approche structurée et une alliance thérapeutique solide, il devient possible d’envisager des horizons plus apaisés. L’espoir ne réside pas dans un idéal inatteignable, mais dans la possibilité de vivre un peu moins dans la peur, un peu plus dans la sérénité. Et pour les soignants qui l’accompagnent, ce chemin, aussi ardu soit-il, est une invitation à croire qu’un changement, même modeste, peut transformer une vie.
Références
-
American Psychiatric Association. (2013). Diagnostic and Statistical Manual of Mental Disorders (5th ed.). Arlington, VA: American Psychiatric Publishing.
-
Debbane, M., Fonagy, P., & Badoud, D. (2016). De la mentalisation à la confiance epistémique: Echafauder les systèmes d’une communication thérapeutique. Revue Québécoise de Psychologie.
-
Fonagy, P., & Luyten, P. (2009). A developmental, mentalization-based approach to the understanding and treatment of borderline personality disorder. Development and psychopathology, 21(04), 1355-1381.
-
Gunderson JG, Links P. (2014) Handbook of Good Psychiatric Management for Borderline Personality Disorder. Washington DC: American Psychiatric Association Publishing
-
Koenigsberg, H. W., et al. (2009). Neural correlates of negative emotionality in borderline personality disorder. American Journal of Psychiatry, 166(3), 297–305.
-
Linehan, M. M. (1993). Cognitive-Behavioral Treatment of Borderline Personality Disorder. Guilford Press.
-
McMain, S. F., Guimond, T., Barnhart, R., Habinski, L., Henin, A., & Wasylink, S. (2018). A randomized trial of dialectical behavior therapy versus general psychiatric management for borderline personality disorder. American Journal of Psychiatry, 175(4), 361–368.
-
Skodol, A. E., Gunderson, J. G., Pfohl, B., Widiger, T. A., Livesley, W. J., & Siever, L. J. (2002). The borderline diagnosis II: Biology, genetics, and clinical course. Biological Psychiatry, 51(12), 951–963.
-
Stoffers-Winterling, J. M., Völlm, B. A., Rücker, G., Timmer, A., Huband, N., & Lieb, K. (2020). Pharmacological interventions for borderline personality disorder. Cochrane Database of Systematic Reviews, 2020(6), CD012956.
-
Zanarini, M. C., Frankenburg, F. R., et al. (2002). Childhood experiences of borderline patients. Comprehensive Psychiatry, 43(2), 289–300.
Pour aller plus loin : les offres du GRIEPS
Le GRIEPS propose deux formations complémentaires pour répondre aux besoins des équipes soignantes face aux troubles borderline :
Troubles de type borderline : comprendre et accompagner
Cette formation, axée sur la compréhension clinique et relationnelle, fournit aux professionnels des outils pour décrypter la complexité du trouble borderline. Elle aborde notamment :
-
- Les bases théoriques pour comprendre les 3I et les dynamiques sous-jacentes.
- Les outils pratiques pour gérer les crises et construire une alliance thérapeutique.
- Le travail collectif, afin d’éviter les divisions au sein des équipes.
Thérapie Comportementale et Dialectique (TCD) : initiation
Reconnue comme l’une des approches les plus efficaces pour les troubles borderline, la TCD offre des stratégies concrètes pour aider les patients à réguler leurs émotions, améliorer leurs relations interpersonnelles et tolérer la détresse. Cette initiation permet de :
-
- Comprendre les bases théoriques de la TCD.
- Découvrir les modules pratiques : régulation émotionnelle, tolérance à la détresse et habiletés interpersonnelles.
- Intégrer ces outils dans la pratique quotidienne auprès des patients.